ECG basis principes//
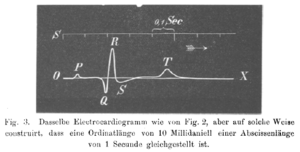
De verschillende golven van het ecg
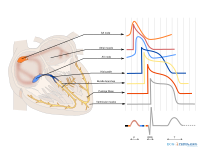
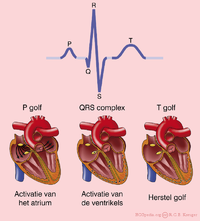
De P-top ontstaat door depolarisatie van de atria. Deze golf begint in de SA-knoop, waarna er geleiding plaatsvindt naar het rechter- en vervolgens naar het linkeratrium. Repolarisatie van de atria wordt normaal gesproken niet waargenomen op een ecg. De repolarisatie valt samen met het QRS-complex en is van een kleine omvang (minder weefsel dan de ventrikels).
Het QRS-complex is een middeling van de depolarisatiegolven van de endomyocardiale (binnenste) en epicardiale (buitenste) spiercellen. Oftewel de depolarisatie van de ventrikels. Doordat de endomyocardiale cellen net iets eerder depolariseren dan de epicardiale spiercellen, ontstaat het typische QRS-patroon.
De T-golf ontstaat door repolarisatie van de ventrikelcellen. Tijdens de T-golf is er geen spieractiviteit (het hart staat stil).
Een hartslag omvat een boezemsystole (contractie atria → P-top), kamersystole (kamercontractie → QRS-complex) en de rustfase (T-top) tussen twee slagen.
Zie ook deze animatie van de hartcyclus
De oorsprong van de U-golf is controversieel. Een traag sluitend kaliumkanaal, een mechanisch effect van een bewegend hart en een vorm van afterdepolarisatie zijn geopperd.
De letters QRS worden op verschillende manieren geschreven om verschillende vormen aan te duiden:
- Q: eerste negatieve deflectie na de P-top, vóór een positieve deflectie. Als deze laatste er niet is, is er dus geen Q
- R: positieve deflectie
- S: negatieve deflectie na de R-top
- met kleine letters (q, r, s) worden kleine deflecties aangegeven. Bijvoorbeeld: qRS = kleine q, hoge R, diepe S.
- R` (uitspraak: r-accent): wordt gebruikt om een tweede R-top aan te geven (bijvoorbeeld bij een rechterbundeltakblok)
Zie ook enkele voorbeelden op de afdeling rechts.
De ecg-elektrodes
Elektrische activiteit die door het hart gaat, kan worden opgevangen door uitwendige (huid)elektroden. Het elektrocardiogram (ecg) registreert deze activiteit via deze elektroden die op verschillende plaatsen op het lichaam zijn bevestigd. In totaal worden 12 afleidingen berekend met behulp van 10 elektrodes.
| De 10 elektrodes zijn: | |
|---|---|
| |
|
De standaard en voorkeur voor de extremiteitselektrodes is enkele centimeters boven de enkels en polsen. Er bestaat ook een zogenaamde Mason–Likar-plaatsing waarbij de elektrodes op de schouders en heupen geplaatst worden. De proximale plaatsing wordt vaak toegepast in de ambulance en de zo gemaakte ecg's zijn geschikt voor ischemie-detectie. [1][2] Bij proximale plaatsing mogen de elektrodes niet boven de iliacale botten uitkomen. Proximale plaatsing is ook geschikt voor patiënten met geamputeerde ledematen.[3]
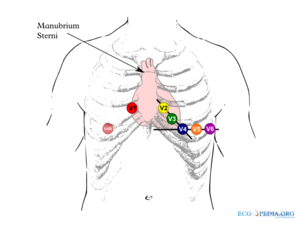
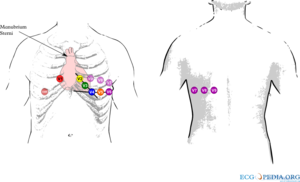
De 4e intercostaalruimte is als volgt makkelijk te vinden: zoek met de vingers de bovenkant van het borstbeen op en ga ongeveer 2-5 cm naar beneden; hier bevindt zich een richel, de overgang van het manubrium sterni met het corpus sterni. Ga nu naar de linkerrand van het sternum. Hier zit de tweede rib. Laat de vingers over de tweede rib naar beneden glijden. Ze vallen nu in de 2e intercostaalruimte. Ga nu 2 intercostaalruimtes naar beneden om bij de vierde intercostaalruimte te komen. De voorwandafleidingen worden vaak slordig geplaatst en dit kan aanleiding geven tot belangrijke interpretatiefouten. [3]
Bij vrouwen worden de borstelektrodes V3-V5 onder de linkerborst geplaatst.[4] Ook indien de borsten omvangrijk zijn of hangend. Hoewel er publicaties zijn die aantonen dat plaatsing boven op de borst mogelijk minder plaatsingsartefacten geeft is dit vooralsnog niet algemeen geaccepteerd.[4][5] Om het vergelijken met eerdere ecg's te vergemakkelijken heeft het plaatsen onder de borst de voorkeur. Een consensus over elektrodeplaatsing geeft uitgebreidere adviezen over de juiste techniek.[6]
Met behulp van deze 10 elektrodes kunnen dus 12 afleidingen uitgeschreven worden. Er zijn 6 extremiteitsafleidingen en 6 voorwandafleidingen.
De extremiteitsafleidingen
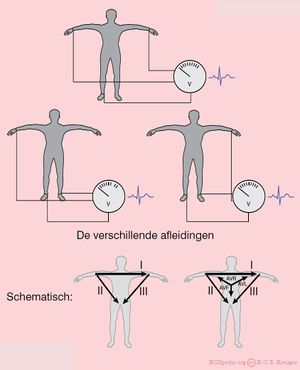
De extremiteitsafleidingen (bedacht door Einthoven) zijn:
- I van rechter- naar linkerarm
- II van rechterarm naar linkerbeen
- III van linkerarm naar linkerbeen
De telling van de afleidingen draait dus tegen de klok in.
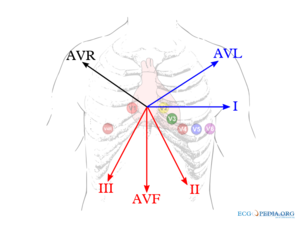
Daarnaast zijn er elektrisch afgeleide afleidingen (bedacht door Goldberger). Deze hebben als centrum het elektrisch gemiddelde van de extremiteitsafleidingen (ongeveer het hart zelf dus).
- AVL wijst naar de Linkerarm
- AVR naar de Rechterarm
- AVF naar de voet (Foot)
De letter A staat voor "augmented" (versterkt) en de letter V voor "voltage".
(AVR + AVL + AVF = 0)
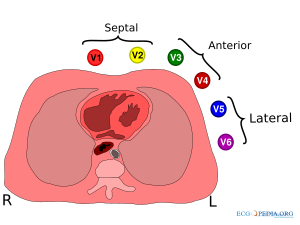
De voorwandafleidingen
De voorwandafleidingen (V1, V2, V3, V4, V5 en V6) 'kijken' vanuit hun borstelektrodes naar het elektrisch gemiddelde. Dus in feite naar het centrum van het hart.
Voorbeeld: V1 zit vlakbij de rechterkamer en het rechteratrium en signalen vanuit die gebieden geven in deze afleiding de grootste uitslag. V6 zit vlakbij de laterale (= zijkant) kant van de linkerhartkamer; hier worden signalen vanuit de linkerhartkamer het best geregistreerd.
Adviezen om een technisch goed ecg te maken
Het elektrisch signaal van het hart op de huid gemeten is ongeveer 0,0001 tot 0,003 volt sterk. Het is daarom heel belangrijk dat de elektrodes goed contact maken met de huid en dat er zo min mogelijk elektrische stoorsignalen worden opgevangen. Elektrisch contact met de huid wordt bemoeilijkt door de isolerende werking van zowel de normaal aanwezige huidolie alsook de dode opperhuid. Enkele adviezen:
- Bereid de huid goed voor:
- Haren verwijderen door te scheren ter plaatse van de elektrodes
- Eventueel zacht schuren van de huid (bijvoorbeeld met een handdoek of met het schuurpadje dat hiertoe op sommige elektrode-plakkers zit)
- Gebruiken van contactspray eventueel na het afnemen van de huid met alcohol
- Voorkom elektrische storing
- Voorkom spiertremoren door de patiënt stil te laten liggen en niet te laten praten
- Zorg ervoor dat de draden genoeg speling hebben en niet onder spanning staan
- Voorkom elektromagnetische interferentie van andere apparaten; mogelijke bronnen: TL-verlichting, elektrisch bed, mobiele telefoons etc.
- Controleer het ecg. Indien het technisch niet voldoende is, maak dan meteen een nieuw ecg omdat het dan nog weinig extra werk vraagt.
Bijzondere afleidingen
Bij een onderwandinfarct worden soms extra afleidingen gebruikt:
- Bij een zogenaamd rechts uitgepoold ecg behouden V1 en V2 hun plaats. V3 tm V6 worden op eenzelfde plaats gezet, maar dan langs de rechterkant van het borstbeen. Op het ecg moet aangegeven worden dat het om een rechts-ecg gaat. V4R (V4 maar dan rechts uitgepoold) is een gevoelige afleiding om een rechterkamerinfarct te diagnosticeren. Bij een ecg dat voor de diagnose acuut myocardinfarct gemaakt wordt, wordt in sommige protocollen V3 op positie V4R geplaatst. Dit scheelt tijd en geeft meer informatie, want afleiding V3 laat eigenlijk niets zien dat je niet ook op V2 en V4 kan zien.
- Afleidingen V7-V8-V9 worden gebruikt om een posteriorinfarct aan te tonen. Hierbij wordt doorgepoold ter hoogte van V6 naar de rug. Een posteriorinfarct is meestal ook goed te zien in V2 (maar dan 'op de kop', zie ook het hoofdstuk ischemie), dus deze afleidingen worden zelden gebruikt.
Technische problemen met het ecg
Lees ook het hoofdstuk over technische problemen zodat je technische storing en draadverwisselingen kan herkennen.
Filterinstelling
Om elektrische storing zoveel mogelijk te beperken is ieder ecg-apparaat voorzien van twee filters:
- Een zogenaamd high-pass-filter dat lage frequenties wegfiltert die anders een sterke basislijnzwaai zouden geven
- Een low-pass-filter dat hoge frequenties wegfiltert die met name ruis geven op het ecg
Afhankelijk van het doel van het ecg kunnen deze filters aangepast worden.
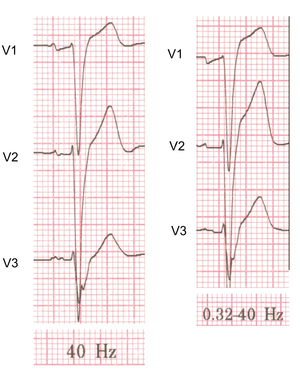
- In de monitormodus wordt het high-pass-filter ingesteld op 0.5-1.0 Hz en het low-pass-filter op 40 Hz. Dit is de sterkste filterstand (smalle bandbreedte). Dit is een geschikte stand voor ritmebewaking waarbij storing vervelend is en het interpreteren van het ST-segment niet zo van belang is. In deze stand zijn hoogfrequente signalen, zoals pacemakerspikes soms niet te zien.
- In de diagnostische modus wordt het high-pass-filter ingesteld op 0.05 Hz en het low-pass-filter op 40, 100 of 150 Hz. Hierdoor zijn ST-segmenten betrouwbaarder te interpreteren. Nadeel is dat er makkelijker een basislijnzwaai optreedt en dat de storing van het lichtnet (50 Hz) nu meer invloed heeft.
Computerinterpretatie
Veel moderne ecg-apparaten printen een computerinterpretatie op het ecg. Helaas is deze interpretatie niet 100% betrouwbaar. De computerinterpretatie wordt door een aantal factoren bepaald:
- De computerinterpretatie maakt gebruik van het (vrijwel) ongefilterde signaal (filter 0.01-150 Hz). De computer maakt dus gebruik van een signaal dat veel gevoeliger is voor storing en dat niet hetzelfde is als hetgeen dat op het papier geprint wordt. De storing die de computer ziet, hoeft dus niet zichtbaar te zijn op het geprinte ecg. Hierdoor is het extra belangrijk dat storing vermeden wordt (zie bovenstaande lijst met tips).
- De computer is voorzichtig afgesteld en geeft vaak een worst-case-diagnose. ST-elevatie heeft bijvoorbeeld een uitgebreid aantal oorzaken, waarvan sommige niet ernstig zijn. De computer zal echter al snel 'myocardinfarct' aangeven, omdat dat de gevaarlijkste optie is.
- De computer is over het algemeen goed in het meten van tijden: de PQ-tijd, QRS-duur, hartfrequentie en hartas kloppen vrijwel altijd. Soms telt hij dubbel, bijvoorbeeld bij hoge T-golven.
- De computer is redelijk goed in het onderscheiden van sinusritme, boezemfibrilleren en geleidingsstoornissen (sensitiviteit 75-98%, specificiteit > 91%)
- De computer is niet goed in het interpreteren van de QT-tijd en van diagnosen als een myocardinfarct (sensitiviteit 65%, specificiteit 98%)
- De computer heeft beperkte rekencapaciteit. In theorie is het misschien mogelijk een perfect algoritme voor ecg-interpretatie te maken, maar een dergelijk algoritme 'past' niet in een ecg-apparaat.
- De computer ziet de patiënt niet. Het verhaal van de patiënt (bijvoorbeeld wel of geen pijn op de borst, wel of geen hypertensie) kan enorme invloed hebben op de interpretatie van een ecg. Een computer houdt daar geen rekening mee.
De geschiedenis van het ecg
De geschiedenis van het ecg gaat ver terug..
Willem Einthoven (1860-1927) introduceerde in 1893 de term 'elektrocardiogram'.
Hij beschreef in 1895 hoe hij een galvanometer gebruikte om de elektrische activiteit van het hart op te tekenen. In 1924 heeft hij hiervoor de Nobelprijs gekregen als grondlegger van het huidige ecg.
Hij sloot zijn 3 elektrodes aan op de patiënt en liet het elektrische verschil tussen twee elektrodes uitschrijven door een galvanometer. Wij spreken nog steeds van de afleidingen van Einthoven (I, II en III).
De snaargalvanometer (zie afbeelding) werd in zijn tijd geroemd als het eerste instrument dat een klinische implicatie had.
In 1905 neemt Einthoven het eerste 'telecardiogram' op vanuit het ziekenhuis naar zijn laboratorium 1,5 km verderop.
In 1906 publiceert Einthoven het eerste artikel waarin een serie (afwijkende) ecg-bevindingen worden beschreven: linker- en rechterventrikelhypertrofie, linker- en rechteratriumdilatatie, de U-golf, notching van het QRS-complex, ventriculaire extrasystolen, bigemini, boezemflutter en totaal AV-blok. [8]
Ecg-varianten
Behalve het standaard 12-kanaals-ecg zijn er ook een aantal varianten:
Het 3-kanaals-ecg
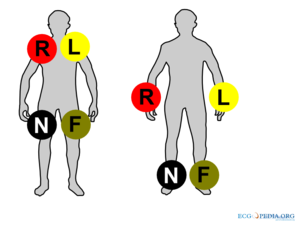
Bij het 3-kanaals-ecg zijn er 3 of 4 elektrodes. Rood gaat naar de rechterarm, geel naar de linkerarm, groen naar het linkerbeen en zwart naar het rechterbeen. Dit geeft over het algemeen voldoende informatie om een goede ritmebeoordeling te kunnen doen. Voor het bepalen van ST-elevatie is dit niet geschikt omdat er geen elektrode is die naar de voorwand kijkt, het belangrijkste deel van de hartspier. De elektroden van een 3-kanaals-ecg worden vaak wat slordig geplaatst, hetgeen meestal geen probleem is voor de ritmebeoordeling. Dit kan wel leiden tot ST-elevatie, terwijl dit op een gelijktijdig 12-kanaals-ecg niet te zien is. Verandert de ST-elevatie of -depressie die op een 3-kanaals-ecg gezien wordt, dan is dit wel een reden om een 12-kanaals-ecg te maken.
Het 5-kanaals-ecg
Bij het 5-kanaals-ecg zijn er draden verbonden met de 4 ledematen en is er een additionele precordiale elektrode. Dit heeft als voordeel dat het sneller en eenvoudiger te maken is. Een computer berekent een 12-kanaals-ecg uit de informatie van de 5 elektrodes. Dit geeft een redelijk betrouwbaar ecg. Omdat deze methode (iets) minder betrouwbaar is gebleken dan een 12-kanaals-ecg, wordt het in de praktijk weinig toegepast. [9][10]
Het vector-ecg (VECG)
Vectorelektrocardiografie concentreert zich op de beweging en richting van de hartas van de R- en T-top. Hiervoor worden x-, y- en z-elektrodes gebruikt. Met de komst van meer geavanceerde methodes om naar het hart te kijken (met name echocardiografie) is vectorelektrocardiografie uit de gratie geraakt.
Naamgeving en kleurcodering van ecg-elektrodes
Helaas zijn er twee gangbare coderingen voor de ecg-elektrodes: die van de AHA (American Heart Association) en die van de IEC (International Electrotechnical Commission). Hier een overzicht:
| AHA (American Heart Association) | IEC (International Electrotechnical Commission) | |||
| Location | Inscription | Colour | Inscription | Colour |
|---|---|---|---|---|
| Right Arm | RA | White | R | Red |
| Left Arm | LA | Black | L | Yellow |
| Right Leg | RL | Green | N | Black |
| Left Leg | LL | Red | F | Green |
| Chest | V1 | Brown/Red | C1 | White/Red |
| Chest | V2 | Brown/Yellow | C2 | White/Yellow |
| Chest | V3 | Brown/Green | C3 | White/Green |
| Chest | V4 | Brown/Blue | C4 | White/Brown |
| Chest | V5 | Brown/Orange | C5 | White/Black |
| Chest | V6 | Brown/Purple | C6 | White/Violet |
bron: https://nl.ecgpedia.org/wiki/Grondbeginselen#De_elektrische_ontlading_van_het_hart








Geen opmerkingen